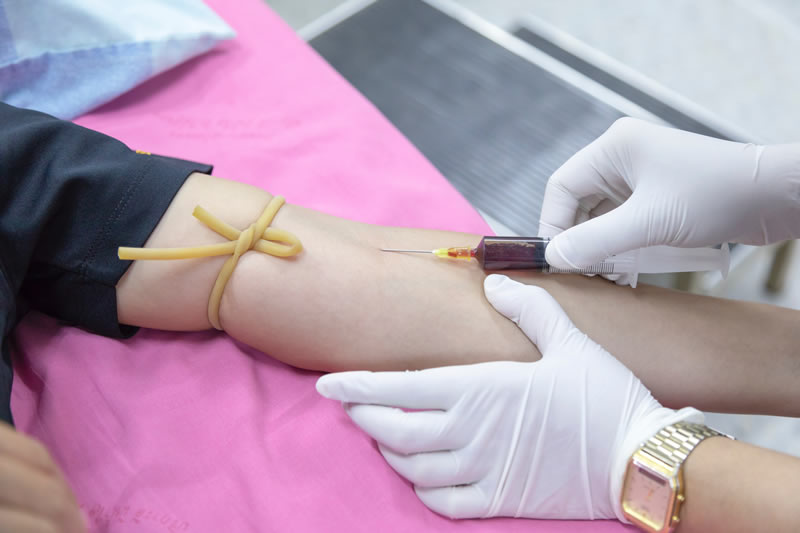
En todos los centros de salud, la sangre es siempre necesaria y los donantes son escasos. Es por esto que la búsqueda de voluntarios sanos y bien intencionados que estén dispuestos a donar, no sólo ante una emergencia, sino también periódicamente, es cada día más relevante para salvar vidas. El hematólogo de Clínica Vespucio, Dr. Robert Holloway, derriba los mitos que muchas veces nos mantienen al margen de la donación, incluso cuando tenemos la intención de hacerlo.
La donación de sangre es un acto voluntario que muchas personas conocen sólo cuando se presenta como una necesidad. No obstante, actualmente la tendencia mundial es buscar donantes altruistas y a repetición. Es decir, personas sanas, bien intencionadas, que estén dispuestas a donar, no necesariamente ante una emergencia, sino cada tres meses, en el caso de los hombres, y cada cuatro si son mujeres. “Esto mejora la seguridad de la sangre obtenida y permite mantener un mejor stock de estay de sus hemoderivados en las bancos de sangre”, explica el hematólogo de Clínica Vespucio, Dr. Robert Holloway.
En este Día Mundial del Donante de Sangre, el especialista derriba todos esos mitos que nos alejan de la donación, inclusive a aquellos que tienen la intención de hacerlo pero creen no ser candidatos por alguna enfermedad, medicamento o por su grupo sanguíneo.
- ¿Puedo donar sangre si estoy resfriado?
Ante un cuadro viral, no se puede donar hasta al menos 10 días después del término de los síntomas, principalmente “por el alto nivel de virus circulantes que se traspasan a través de la sangre y las probabilidades de transmitirla enfermedad al que recibirá la transfusión”, explica el hematólogo.
- ¿Puedo donar sangre si tomo medicamentos?
Dependiendo del fármaco, lo cual será evaluado en la entrevista que se le realiza previamente al donante. Por ejemplo, no será posible en el caso de medicamentos teratogénicos, que pueden provocar daño fetal. Por otro lado, y como detalla el Dr. Holloway,“si está usando antiinflamatorios debe informarlo, ya que sí puede donar, pero esa sangre no se utilizará para preparación de plaquetas”.
- ¿Qué pasa con los piercing y los tatuajes?
Se puede donar si los piercing o tatuajes fueron realizados hace más de 8 meses. Esto dado que los elementos utilizados para el tatuaje o la instalación del piercing, pueden estar contaminados y haber producido algún tipo de infección o enfermedad, la cual puede transmitirse por la sangre que se transfunde.
- ¿Cuánto tiempo debe pasar después de fumar o consumir alcohol?
En el caso del cigarrillo lo ideal es dejar de fumar al menos una hora antes y una hora después de la donación. La abstinencia del consumo de alcohol debe ser de al menos 12 horas antes de donar. “Esto también busca evitar consecuencias en el donante como fatigas y desmayos”, aclara el doctor.
- ¿Qué procedimientos médicos no me permiten donar sangre?
- Extracciones dentales realizadas hace menos de una semana, principalmente por el uso de inflamatorios.
- Endoscopías y colonoscopías practicadas hace menos de 6 meses, por el uso de instrumentos que no son estériles y pueden transmitir enfermedades.
- Pacientes con alguna cirugía mayor como extracción de vesícula o apendicetomía, deben esperar un año para permitir una recuperación total del donante y por la remota posibilidad de que, por la cirugía, se contrajera alguna enfermedad o infección.
- ¿Qué patologías no me permiten donar sangre?
No se puede donar sangre cuando se es portador de enfermedades de transmisión sexual (ETS) y enfermedades del sistema inmunológico, aunque se encuentren controladas o haya pasado el tiempo de remisión. Sin embargo, el especialista detalla que “haber tenido hepatitis en la infancia o juventud no es impedimento para donar, ya que ésta generalmente es de tipo infecciosa, que no se transmite por vía sexual ni sanguínea”.
Sí puede donar sangre quien sea portador de enfermedades crónicas como diabetes o hipertensión, siempre y cuando en el momento de la donación tenga estas patologías controladas y esté tomando sus medicamentos.
- ¿Importa el grupo sanguíneo al momento de donar?
Todos los seres humanos presentamos en nuestros glóbulos rojos distintos antígenos –proteínas en la cubierta externa del glóbulo– que permiten clasificar distintos grupos sanguíneos. El sistema más usado en todos los bancos de sangre permite clasificar a las personas en 4 grandes grupos: A, B, AB y O, y si son Rh positivos o negativos.
- Los pacientes Rh negativos sólo deben recibir sangre Rh negativa.
- Los pacientes Rh positivos pueden recibir ambas.
- Los pacientes A, B y AB pueden recibir sangre de su mismo grupo y también la sangre O.
- Los paciente con grupo O sólo pueden recibir sangre grupo O.
“No importa cuál sea el grupo del donante, ya que el banco de sangre maneja un stock de sangre de distintos grupos, para asegurar la adecuada transfusión en el momento que se lo requiera”, afirma el hematólogo.
Read more
Este año se adelantó la campaña de vacunación contra la influenza debido al fuerte brote que cobró la vida de más de 10 mil personas en EE.UU. Así, desde el 7 de marzo comenzaron a inocularse personal de salud y adultos mayores, para luego extenderse a los otros grupos de riesgo. Aunque el proceso está en marcha y ya se logró inmunizar al 50% de la población objetivo, aún existen unaserie de mitos que rodean tanto a la vacunación como a la misma enfermedad. La microbiólogade Centros MédicosVidaintegra, Dra. Cecilia Tapia, aclara varios de ellos.
Mito 1. Basta vacunarse una vez en la vida para estar protegido.
Falso. “El virus de la influenza varía año a año, ya que su estructura tiene una parte conservada y una parte variable. Esta última cambia cada año, por lo que la vacuna es diferente cada temporada”, explica la especialista. Por esta razón, la vacuna administrada solo nos protegerá para la cepa particular para la que fue diseñada, no para las nuevas.
Mito 2. Las medidas de higiene sirven para prevenir contagios.
Verdadero. La Dra. Tapia señala que “las medidas de higiene como lavarse las manos de manera frecuente, toser o estornudar tapándose nariz y boca con el antebrazo, sirven para disminuir la dispersión del virus. Ayudan, pero no evita en un 100% la dispersión del virus ni los contagios”.
Mito 3. “No me vacuno porque me enfermo”
Falso.Este es quizás uno de los mitos más frecuentes, sin embargo, la especialista de Vidaintegra es clara: “La vacunación no hace que uno se resfríe. El único efecto adverso que puede tener la vacunación se produce si eres alérgico al huevo, porque las vacunas se generan deellos, también es posible sentir algún malestar o una reacción febril local”. Si después de la vacunación una persona se enferma, la Dra. Tapia señala que es simplemente azar, ya que “en este tiempo, con el frío, somos más susceptibles de adquirir algún virus”.
Mito 4. La gripe, el resfrío y la influenza son lo mismo.
Falso. La gripe es una enfermedad sistémica que “afecta todo cuerpo: los músculos y no siempre tiene los síntomas respiratorios clásicos. Puede haber un cuadro febril, dolor muscular y vómitos, si se trata de niños. El resfrío común se da por un virus llamado rinovirus y que produce una infección más leve, generalmente solo nasal, con ganas de estornudar, sin embargo, puede dar mayor sintomatología en pacientes susceptibles. La influenza es una enfermedad viral que puede llegar a ser grave, por eso es importante vacunarse, sobre todo los adultos mayores”, advierte.
Mito 5. Las personas pueden morir a causa de la influenza
Verdadero. “Una persona sí puede morir por la influenza. Probablemente no los adultos o personas jóvenes en buen estado físico, pero sí los adultos mayores. La influenza ha producido pandemia a nivel mundial y han muerto millones de personas porque tiene una diseminación muy rápida”, añade la profesional. Por eso, el llamado de la especialista es a vacunarse antes de que bajen las temperaturas y comience el peak del virus.
Mito 6. Solo deben vacunarse los grupos de riesgo: embarazadas a partir de la semana 13 de gestación, adultos mayores, niños y niñas entre 6 meses y 5 años y enfermos crónicos.
Falso. “Lo ideal es que todos pudiéramos vacunarnos. En los grupos de riesgo el impacto es mayor porque si se enferman pueden tener un cuadro más grave”, señala la facultativa, y agrega que al estar todos vacunados, o buena parte de la población, existe una acción grupal de barrera que permite que el virus no se disemine con facilidad.
Mito 7. Para que las vacunas actúen, debe pasar un periodo de 10 a 14 días.
Verdadero. Tal como sucedió con la vacuna de la fiebre amarilla, en la que el llamado era a ponérsela al menos 10 días antes de viajar a Brasil, en este caso es lo mismo. “La respuesta inmunitaria requiere de 10 días a dos semanas, y de ahí queda en permanencia”, afirma.
Mito 8. “Aunque me vacune de todas formas me puedo enfermar”
Verdadero. La posibilidad de contagio disminuye bastante, sin embargo, de todos modos puede existir el contagio. “Pero en general, lo que pasa en estos casos es que la enfermedad cursará más leve, con menos malestar”, señala la especialista.
Mito 9. El resfrío, la influenza y la gripe se tratan de la misma forma: con analgésicos, descanso y líquido.
Falso. La influenza, en gran parte de los casos, requiere un tratamiento antiviral, sobre todo en enfermos crónicos, asmáticos, etc. En el caso del rinovirus o resfrío, basta en muchos casos con analgésicos, líquido y descanso. La asesora médica señala que “lo importante es identificar de qué virus estamos hablando para seguir el tratamiento adecuado”.
Mito 10. El mejor momento para vacunarse es antes del peak del brote de influenza
Verdadero. “No hay que esperar a que empiecen los contagios, mucho menos que sea el peak de la enfermedad para vacunarse. La campaña ya comenzó y la vacuna está disponible. Vacunarse ahora permite al organismo prepararse de buena forma para prevenir y así enfrentar la influenza de mejor forma”, señala la Dra. Tapia.
Read more